Diabetiker haben eine deutlich schlechtere Prognose bei einer PA-Therapie gegenüber Patienten, die nicht zuckerkrank sind. Das hat auch der aktuelle Barmer Zahnreport 2017 festgestellt. Das frühzeitige Erkennen und unterstützende fachübergreifende Behandlung von Diabetes in der Zahn- und Allgemeinmedizin spielen deshalb eine wichtige Rolle.
Wir haben die Dentalhygienikerinnen Tamara Kloos (Zahnärztliche Berufsausübungsgemeinschaft Dr. Clemens Schmid und Dr. Johannes Hofmann, Eislingen) und Beate Nowak, Mitarbeiterin in der Praxis “Zahnärzte im Hundertwasserhaus” in Plochingen, zum Thema interviewt.
Diabetiker haben eine deutlich ungünstigere Prognose bei einer Parodontitis Therapie. Bekommen Sie das auch in ihrem Praxisalltag zu spüren?
Kloos, Nowak: Diese Feststellung können wir durchaus bestätigen. Diabetes kann die Entstehung einer Parodontitis begünstigen. Allerdings können bestehende Parodontitiden auch den Blutzuckerwert steigern. Starke Schwankungen im Blutzuckerspiegel wirken sich auch zeitgleich auf unser Parodont aus. Der langfristige Behandlungserfolg bei einem Diabetiker hängt also mit unter von dem gut eingestellten Blutzuckerspiegel ab.
Diabetes ist eine chronische Erkrankung die nur durch eine gute Einstellung des Blutzuckerspiegels stabilisierbar aber leider nicht mehr heilbar ist. Darum brauchen diese Patienten lebenslang unsere professionelle Unterstützung. Ein engmaschiger Recall mit individuell auf ihn abgestimmtem Prophylaxeprogramm ist somit unumgänglich. Diabetiker sind weitaus anfälliger für bakterielle Infektionen in der gesamten Mundhöhle und weisen somit ein dreifach erhöhtes Parodontitisrisiko auf.
Die Progression der parodontalen Erkrankung ist deutlich beschleunigt und die Therapieantwort auf eine durchgeführte Parodontaltherapie ist meist stark reduziert. Daher haben Diabetiker meist einen viel schwereren Krankheitsverlauf als andere Patienten und haben somit auch eine ungünstigere Langzeitprognose weil der Verlauf der Entzündung nicht vorhersehbar ist.
Gibt es deutlich mehr Diabetes-Patienten in der Prophylaxe bzw. in der PA-Therapie?

DH Beate Nowak
Kloos, Nowak: Ja, durch die deutliche Zunahme von Diabetes und multimorbiden Patienten in den letzten Jahren ist in der Praxis ein erhöhtes Patientenaufkommen spürbar, weil diese Patienten dauerhaft professionell, engmaschig betreut werden müssen. Das zunehmende Diabetesaufkommen erklärt sich in den meisten Fällen durch falsche Ernährung, meist zu stark fett und kohlenhydratreich und durch das daraus resultierende Übergewicht in Kombination mit starkem Bewegungsmangel. Dieser negative Lebenswandel fördert die Entstehung der Diabetes. Hierbei handelt es sich dann aber um eine erworbene Form der Diabetes dem sogenannten Typ-2-Diabetes. Der Typ-2-Diabetes ist die häufigste Form, die uns in unserm Praxisalltag begegnet.
In einigen Fällen kann der Diabetes aber auch angeboren und erblich bedingt sein. Man spricht dann vom Typ-1-Diabetes. Er entsteht durch die vollständige Zerstörung der insulinproduzierenden Betazellen in den Langerhansschen Inseln der Bauchspeicheldrüse durch einen Autoimmunprozess.
Wie beeinflussen sich Diabetes und Parodontitis?
Kloos, Nowak: Durch kontinuierliche Verschlechterung der Sondierungstiefen und des Entzündungsgrades (BOP) steigt der HBA1c-Wert an. Der HBA1c-Wert ist der Langzeitzuckerwert. Er zeigt an, wie der durchschnittliche Blutzuckerspiegel der letzten acht bis zwölf Wochen war. Wenn schwere Parodontitiden vorhanden sind, erhöht sich die Insulinresistenz des Gewebes und erschwert so wiederum die Einstellung des Blutzuckerspiegels. Nach erfolgreich abgeschlossener systematischer Parodontaltherapie kann sich der HBA1c-Wert verbessern. Es kann aber auch sein das die Werte unverändert bleiben. Im Vorfeld kann man als Behandler dazu keine Prognose abgeben.
Umgekehrt können wir das aber auch beobachten. Nicht behandelte Parodontitiden können Auswirkungen auf den gesamten Körper haben. Insulin reguliert den Zuckergehalt im Blut. Zu wenig Insulin im Körper kann Ablagerungen in den Gefäßen verursachen. Diese Gefäßverengung wird auch als Mikroangiopathie bezeichnet. Die verengten Gefäße werden dann in ihrer Funktion gestört und können nicht mehr vollständig versorgt und durchblutet werden. Die Folge davon ist, das die umliegenden Geweben, also auch unser Zahnfleisch, mit zu wenig Sauer- und Nährstoff versorgt wird. Das reduziert unsere körpereigene Abwehrkraft und Bakterien könne sich viel schneller und ungehindert ausbreiten und vermehren.
Welche Anzeichen im Mundraum können auf Diabetes hindeuten?
Kloos, Nowak: Die Schleimhäute eines Diabetikers sind oft stark gerötet. Der Patient neigt zu vermehrtem Zahnfleischbluten. Es kommt schneller zu Zahnfleischentzündungen und Parodontitis mit Taschenbildung. Schneller und starker Knochenabbau in Abwesenheit von lokalen Reizfaktoren wie Plaque und Konkrementen bis hin zu parodontalen Abszessen sind die Folge. Dies erkennt man klinisch durch die Zunahme der Sondierungstiefen und durch Erhöhung unserer Blutungsindices. Bei einem fortgeschrittenen Befund sind auch Lockerungsgrade und Furkationsbeteiligungen feststellbar. In einigen Fällen klagen Patienten auch über Mund- bzw. Zungenbrennen und Geschmacksirritationen. Sehr oft ist auch eine Neigung zu Rhagaden zu beobachten.
Diabetiker weisen oft auch einen reduzierten Speichelfluss auf, was natürlich dann auch nicht nur das Parodontitisrisiko, sondern auch das Kariesrisiko signifikant steigert. Durch eine daraus folgende reduzierte Immunabwehr ist ein Diabetespatient deutlich krankheitsanfälliger für Infektionen im Mundraum. Pilz- und Virusinfektionen können die Folge sein. In den meisten Fällen ist bei den Diabetikern auch eine weitaus schlechtere und verzögertere Wundheilung nach zahnärztlichen Eingriffen zu beobachten.
Bei einer stark fortgeschrittenen unerkannten, unbehandelten Diabetes sind enorm verstärkte Entzündungsneigungen klinisch erkennbar. Gingivahyperplasien sind oftmals die Folge. Manchmal bemerkt man bei Diabetikern auch einen leicht süßlichen Geruch in der Mundhöhle.
Wie sollte eine Prophylaxemitarbeiterin bei Verdacht auf Diabetes bei einem PA-Patienten reagieren?

DH Tamara Kloos
Kloos, Nowak: In erster Linie sollte dieser Verdacht mit dem Zahnarzt besprochen werden. Sollte auch er nach einer klinischen Kontrolle der Ansicht sein, dass es sich eventuell um eine Diabetes handeln könnte, ist eine Überweisung zum Internisten oder zum behandelnden Hausarzt zur Bestimmung des aktuellen Blutzuckerspiegels ratsam.
Nach der klinischen Kontrolle sollte der Verdacht dann auch mit dem Patienten ausführlich besprochen werden, d. h. seine Anamnese nochmals aktualisiert werden. Gezielte Fragen bezüglich der Symptome der Diabetes können dabei sehr hilfreich sein. Zum Beispiel kann nach vermehrtem Durstgefühl, Heißhunger, Sehstörungen, starke und langanhaltende Müdigkeit, starkem Harndrang und gängigen Ernährungsgewohnheiten gefragt werden. Patienten mit starkem Übergewicht sind prinzipiell gefährdeter an Diabetes zu erkranken. Es ist wichtig denn betreffenden Patienten zu erklären das eine Allgemeinerkrankung wie Diabetes auch massive Auswirkungen auf ihre Zahngesundheit haben kann und eine Abklärung deshalb zwingend notwendig ist.
Was ist bei der unterstützenden Parodontitis-Therapie eines Diabetes-Patienten zu beachten?
Kloos, Nowak: Jeder Diabetes-Patient benötigt ein für ihn individuell abgestimmtes Prophylaxeprogramm, mit engmaschigem vierteljährlichem Recall, um sein gegebenes Parodontitis- und Kariesrisiko möglichst gering zu halten. Der verkürzte Recall ist notwendig weil der Patient durch seine Erkrankung stärkere und vor allem schnellere Entzündungszeichen aufweist. Der Verlauf der Entzündung lässt sich wie bereits oben genannt im Vorfeld nicht abschätzen und der Gesamtorganismus wird dadurch ebenfalls stark beeinflusst.
Es empfiehlt sich für die betroffenen Patienten ein individuelles Risikodiagramm zu erstellen. Das Risikodiagramm sollte die Sondierungstiefen, den BOP, weitere Allgemeinerkrankungen, genetische Erkrankungen sowie Rauchen und Umweltfaktoren beinhalten. Hierfür wird oftmals in der Praxis auf die Berner Spinne zurückgegriffen. Sie hilft uns das gegebene Risiko besser einordnen zu können und den Recall darauf abzustimmen.
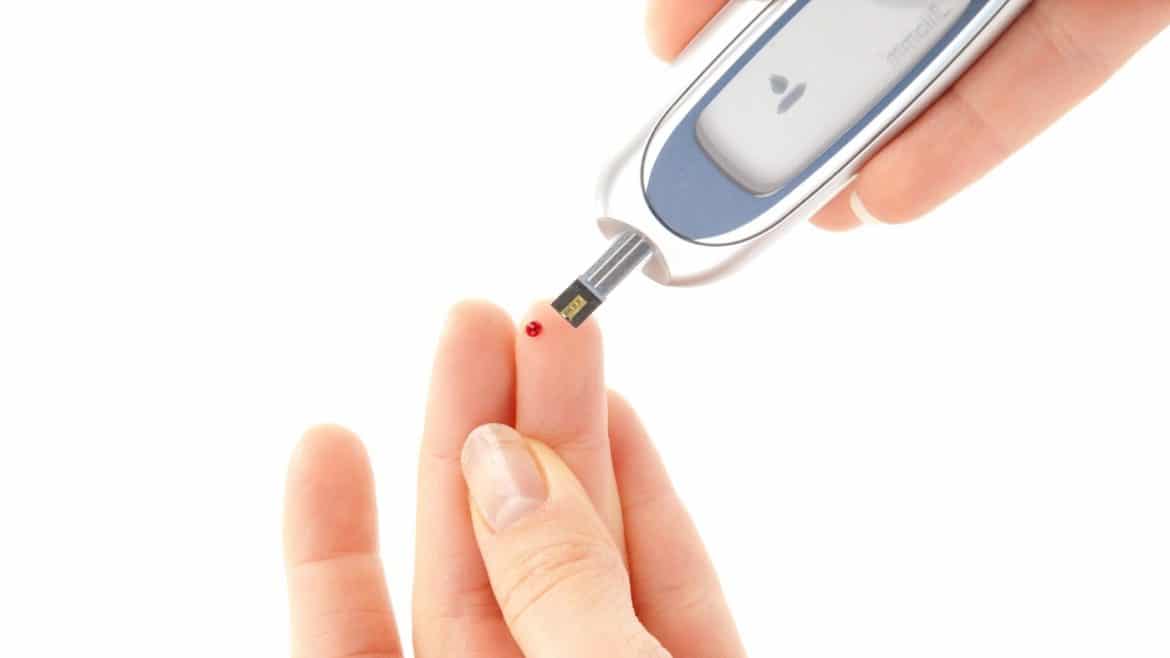
Es ist anzuraten, bei jedem Recalltermin die Anamnese zu aktualisieren und den aktuellen HBA1c-Wert abzufragen und genau zu dokumentieren, um bei starken Schwankungen schneller reagieren zu können. Der HBA1c Wert eines gut eingestellten Diabetikers liegt ungefähr bei 6,4-7,0. Diabetiker die in regelmäßigen Abständen beim Hausarzt oder Internisten in Behandlung sind, verfügen über einen Diabetespass, wo der langfristige Verlauf der Diabetes genau dokumentiert wird. Die behandelnde Fachkraft sollte im Rahmen der UPT auch immer einen Blick in den Diabetespass werfen, um sicherzustellen, dass die Diabetes gut eingestellt ist. Das ist wichtig um das Risiko eines Notfalls bei längeren Behandlungssitzungen z. B. durch eine Hypoglykämie innerhalb der Praxis möglichst gering zu halten. Es empfiehlt sich bei der Behandlung von Diabetespatienten einen Traubenzucker für den Ernstfall griffbereit zu haben.
Der Hauptansatzpunkt in der Betreuung eines Diabetespatienten nach durchgeführter Parodontaltherapie liegt allerdings auf unserem professionellen Biofilmmanagement. Das bedeutet eine schonende Entfernung des Biofilms aus den Zahnfleischtaschen, von den Zahnoberflächen und aus den Zahnzwischenräumen. Ebenfalls ist eine Optimierung der häuslichen Mundhygiene im Rahmen der UPT dringend erforderlich. Zusätzlich können die natürlichen körpereigenen Abwehrmechanismen, die beim Diabetiker immer geschwächt ablaufen, durch die Supplementierung von Fluoriden und Probiotikas gestärkt werden. Zu Probiotikas gibt es derzeit aber leider noch keine Langzeiterfahrungswerte.
Gibt es Kontraindikationen für bestimmte Behandlungsoptionen?
Kloos, Nowak: Direkte Kontraindikationen gibt es eigentlich nicht. Sollten aber bei schlecht eingestellten Diabetikern langandauernde größere umfangreiche chirurgische Eingriffe oder eine systematische Parodontaltherapie durchgeführt werden, ist eine kombinierte antibiotische Abdeckung zu empfehlen. Ebenfalls kann es leichter und schneller zu Wundheilungsstörungen und postoperativen Infektionen kommen. Bei solchen Patientin ist es schon sinnvoll die Behandlung im Vorfeld mit dem behandelnden Hausarzt abzusprechen.
Bei der Behandlung von Diabetikern sollten Angst und Schmerzen unbedingt vermieden werden, um Zwischenfälle in der Praxis zu vermeiden. Adrenalin ist nämlich ein Insulingegner. Das bedeutet Adrenalin wirkt genau gegensätzlich wie Insulin. Hier kann es schnell zu Entgleisungen des Blutzuckerspiegels kommen.
Daher sollte der Behandlungsablauf mit dem Patienten im Vorfeld immer genau besprochen werden, sodass der Patient sich in der Praxis sicher aufgehoben fühlt und entspannt zu seinen Terminen kommen kann. Lokale Betäubungsmittel können uns bei der Angst und Schmerzreduktion helfen. Am besten können diese Termine auf den Vormittag gelegt werden um eventuell nachmittags nochmals die Möglichkeit einer Nachkontrolle zu haben.
Diabetikern mit sehr hohen HBA1c-Werten, die im Vorfeld bereits auch schwere Infektionen erlitten haben oder bei denen es zu starken medikamentöse Komplikationen gekommen ist, die sollten bei größeren umfangreicheren Behandlungen lieber stationär an eine Zahnklinik überwiesen werden da sie dort im Notfall besser betreut werden können.
Wie sollte der Recall bei Diabetes-Patienten aussehen?
Kloos, Nowak: Der Diabetes-Patient braucht drei- bis viermal pro Jahr eine professionelle Belagsentfernung im Rahmen der UPT. In den Recallsitzungen werden die parodontalen Befunde neu erhoben und mit den vorherigen Werten abgeglichen um mögliche Verschlechterungen möglichst früh zu erkennen und ggf. schnell reagieren zu können. Die UPT dient aber auch der Beseitigung der häuslichen Defizite und beinhaltet eine umfassende mechanische Reinigung aller Zähne und Zahnzwischenräume.
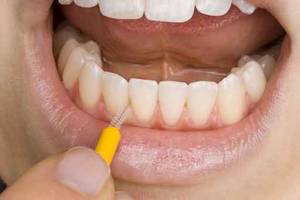 Beim professionellen Biofilmmanagement werden alle harten und weichen Zahnablagerungen mit Spezialinstrumenten wie Scaler und Küretten und Ultraschallgeräten entfernt. Anschließend erfolgt eine Politur durch verschiedene Polierkörper, wie Bürstchen und Kelche. Eine gründliche Politur ist äußerst wichtig, um neue Retentionsstellen zu vermeiden und glatte Oberflächen zu hinterlassen. Es gilt auch auf weitere Reizfaktoren, wie z. B. überstehende Kronen und Füllungsränder zu achten.
Beim professionellen Biofilmmanagement werden alle harten und weichen Zahnablagerungen mit Spezialinstrumenten wie Scaler und Küretten und Ultraschallgeräten entfernt. Anschließend erfolgt eine Politur durch verschiedene Polierkörper, wie Bürstchen und Kelche. Eine gründliche Politur ist äußerst wichtig, um neue Retentionsstellen zu vermeiden und glatte Oberflächen zu hinterlassen. Es gilt auch auf weitere Reizfaktoren, wie z. B. überstehende Kronen und Füllungsränder zu achten.
Zur Entfernung des subgingivalen Biofilms im Rahmen der UPT haben sich in den letzten Jahren die Air-Polishing-Verfahren gut bewährt. Hierfür verwendet man sehr feinkörnige, niedrig abrasive Pulver auf Erythritol- oder Glycin-Basis. Zum Abschluss der Behandlung erfolgt die Fluoridierung aller Zähne durch hochwertige Fluoridlacke.
Durch Reduktion der Entzündungen/Sondierungstiefen und Schrumpfungen des Gewebes nach erfolgreicher Parodontitistherapie entstehen für den Patienten im Mund ganz neue Verhältnisse. Daher muss der Patient im Rahmen der UPT bezüglich seiner häuslichen Mundhygiene nochmals neu instruiert und vor allem remotiviert werden. Ebenfalls sollte eine intensive fundierte Aufklärung über zusätzliche Risikofaktoren, wie Stress und Rauchen, durch „qualifiziertes“ Fachpersonal erfolgen. Raucher haben prinzipiell ein sechs- bis achtfach erhöhtes Parodontitisrisiko. Erschwerend kommt noch hinzu, dass die Immunabwehr reduziert ist und das Gewebe durch Gefäßverengungen schlechter versorgt und durchblutet wird, was bei einem Diabetiker noch schwerer ins Gewicht fällt.
Das Ziel dieses Behandlungskonzeptes ist es dauerhaft entzündungsfreie Verhältnisse zu schaffen, um das Behandlungsergebnis langfristig aufrecht zu erhalten. Eine sehr hohe Compliance des Patienten ist dafür unerlässlich. Die Vor und Nachsorge der Parodontitis ist ein sehr wichtiger Punkt bei der Behandlung der Diabetes.
Welche Tipps für die häusliche Mundhygiene geben Sie PA-Patienten mit Diabetes?
Kloos, Nowak: Der Patient sollte aufgrund freiliegender Wurzeloberflächen sehr schonend reinigen. Daher empfehlen wir auf weiche Zahnbürsten zurückzugreifen. Alternativ kann auch mit oszillierend-rotierenden oder schallbetriebenen Zahnbürsten gearbeitet werden, aber auch hier sollten dann sensitive Aufsätze verwendet werden.
Je nachdem ob der Patient eine manuelle oder maschinelle Reinigung bevorzugt, sollte in jedem Fall eine genaue Instruktion und Demonstration der Putztechnik in der Praxis erfolgen am besten mit seiner eigenen Zahnbürste. Praktische Übungen zusammen mit dem Patienten haben sich im Praxisalltag gut bewährt und steigern die Motivation des Patienten.
Als tägliche Zahncreme können zinnchlorid-, triclosan- oder zinnfluoridhaltige Päparate verwendet werden. Sie haben eine gute antibakterielle und gingivitisprophylaktische Wirkung. Klagt der Patient über überempfindliche Zähne kann alternierend auch eine sensitive Zahncreme verwendet werden. Sie enthalten desensibilisierende Wirkstoffe wie z. B. Arginin oder Kalziumfluorid, die die bestehenden Empfindlichkeiten durch Verschließen der freiliegenden Dentintubuli wieder minimieren.
PA-Patienten haben durch den bestehenden Knochenabbau erweiterte Zahnzwischenräume, die mit Zahnseide nur schwer zu reinigen sind. Hier sollten für den Patient individuell ausgesuchte Interdentalraumbürstchen angepasst werden. Gemeinsame praktische Übungen am Spiegel sind wichtig um Unsicherheiten und Verletzungen durch falsche Handhabung zu vermeiden. Eine tägliche Reinigung der Interdentalräume ist zwingend notwendig, um die Gefahr einer erneuten Reinfektion zu verringern.
Bei Patienten mit eingeschränkten motorischen Fähigkeiten und Patienten welche an chronischen refraktären Entzündungen leiden, wird empfohlen, die häusliche Mundhygiene durch zusätzliche Verwendung von antibakteriellen Mundspüllösungen zu ergänzen. Sie haben eine klinisch relevante Anti-Plaque-Wirkung, was die erneute Plaqueanlagerung erschwert und verzögert.
Die Aufrechterhaltung des parodontalen Behandlungsergebnisses ist abhängig von der konsequenten zweimal täglichen Verwendung von fluoridhaltiger Zahncreme und der täglichen Reinigung der erweiterten Zahnzwischenräume. Eine hohe Compliance ist unerlässlich. Nur so kann es dauerhaft zu stabilen Verhältnissen kommen.
Fazit der Expertinnen
Heutzutage geht man von einer Dunkelziffer von ca. 40 bis 50 Prozent unerkannter Diabetiker aus. Demnach liegt die tatsächliche Zahl in Deutschland wahrscheinlich bei sieben bis acht Millionen. Diabetes ist in den letzten Jahren zur Volkskrankheit Nummer eins geworden. Man spricht bei der Diabetes auch von einer Wohlstandserkrankung. Die Tendenz der Typ-2-Diabetiker wird in den nächsten Jahren kontinuierlich weiter ansteigen. Falsche Ernährung, starker Bewegungsmangel und schlechter Lebenswandel sind dafür verantwortlich. Diabetes Erkrankungen sind altersunabhängig und verlaufen ohne Schmerzen und werden deshalb oft erst sehr spät erkannt. Die Folgeschäden der Erkrankung sind allerdings enorm und haben massive Auswirkungen auf die gesamte Lebensqualität.
Die oben genannten Fakten zeigen uns, dass die frühzeitige Erkennung und unterstützende fachübergreifende Behandlung von Diabetes im Bereich Allgemein- und Zahnmedizin eine wichtige Rolle einnimmt. Wir im Bereich „Prophylaxe“ sollten unser Augenmerk mehr auf die Erhebung und Aktualisierung der Anamnese sowie auf die Mundschleimhaut- und Risikodiagnostik lenken.
Präventive Aufklärung über Ernährungsverhalten, Raucherentwöhnungen, Stärkung des Immunsystems und körperliche Aktivitäten spielen hierbei auch eine große Rolle. Sie obliegen heutzutage nicht mehr nur dem Hausarzt oder dem Internisten, da auch wir in unserem Praxisalltag vermehrt mit Diabetes, dessen Risiken und Folgen konfrontiert werden. Auch wir, im zahnmedizinischen Bereich können unseren Teil dazu beitragen, den betroffenen Patienten zu mehr Lebensqualität zu verhelfen.







KEINE KOMMENTARE